
Маленькие дети с последствиями родовой травмы составляют довольно большой процент посетителей клиники. Отчасти это связано с тем, что остеопатия небезосновательно считается высокоэффективным методом лечения перинатальной патологии, но все же количество таких детей могло бы быть и меньше. Примерно половина из них приходится на внутричерепные травмы, так или иначе связанные с родами, которые впоследствии могут приводить к тяжелым двигательным и поведенческим нарушениям у детей.
По данным клинических исследований Towner и Castro (1999) около 25% новорожденных рождаются с бессимптомными внутричерепными кровоизлияниями [1]. C.Hawkins и A.Zaman (2013) сообщают о 20% детей с кровоизлияниями в полость черепа среди детей, рожденных живыми [2].
Крайне высокая распространенность родовых травм у новорожденных требует самого пристального внимания родителей и врачей. Наша задача не только оказать таким детям адекватную помощь, но и предотвратить появление родовых травм у младенцев.
Механизм внутричерепной родо вой травмы
Процесс родов является, пожалуй, самым травмирующим происшествием в жизни маленького ребенка. На головку плода в родовом канале действуют большие сдавливающие силы, которые при определенных условиях и вызывают травму. Хотя организм новорожденного хорошо приспособлен к перенесению нагрузок во время родов, иногда (а в наше время, с применением медикаментозного и хирургического вмешательства в процесс родов, все чаще) защита дает сбой, и происходит родовая травма.
Основные факторы риска внутричерепного кровоизлияния у новорожденных:
- Недоношенность, роды на сроке от 32 до 38 недели беременности. Ребенок в этот период еще слаб, но его головка имеет уже достаточно большие размеры, из-за чего в родовом канале она легко травмируется.
- Крупный плод, размеры головки не соответствуют размеру таза матери (клинически узкий таз).
- Медикаментозная стимуляция родовой деятельности у матери (окситоцин). При этом матка начинает сокращаться гораздо сильнее, чем в норме, и травма головки возникает почти наверняка. Стимуляция часто применяется при слабой родовой деятельности, а она в свою очередь связана с недостаточной подготовкой будущей мамы к родам, с применением обезболивания, после которого трудно заставить себя тужиться и рожать.
- Бурные и стремительные роды. Механизм травмы такой же, как при стимуляции, но имеет естественное происхождение. Например, если мать перевозбуждена, волнуется, дисгармонизирована психологически.
- Применение агрессивных и устаревших методик родовспоможения, таких как наложение щипцов, вакуум-экстрактора, прием Кристеллера (давление на дно матки).
Внутричерепная родовая травма в контексте современной медицины
Если говорить в глобальном масштабе, то внутричерепная родовая травма наполовину связана с нежеланием будущей мамы готовиться к родам. Вторая половина приходится на действия медперсонала, адекватные пожеланиям матери. Так, если женщина не хочет терпеть боль (которая при хорошей подготовки и помощи вполне терпима), хочет заснуть и родить быстро, чтобы врачи все сделали за нее, то медики вынуждены прибегать к таким неестественным для организма средствам, как обезболивание, эпидуральная анестезия, стимуляция, постоянное мониторирование КТГ, связанное с положением на спине и т.д.
Обезболивание родов искусственными методами (эпидуральная анестезия, анальгетики, наркоз) приводит к тому, что силы матери ослабевают, их становится недостаточно для рождения плода. Врачам приходится делать стимуляцию (почти всегда сопутствует обезболиванию введение окситоцина), активность матки резко и неестественно возрастает, а с ней и агрессивное давление на головку ребенка. В результате реализуется механизм родовой травмы – головка с силой вклинивается в родовой канал, образуются внешние и внутренние кровоизлияния.
Как предотвратить внутричерепную родовую травму
Тщательная физическая и психологическая подготовка будущей мамы к родам – залог того, что он пройдут спокойно и благополучно. Родовая травма не грозит тем, кто чувствует свой организм, занимается собой во время беременности (особенно речь идет о первых родах), учится правильно дышать в родах, делает растяжку и пр. Очень хорошо, если вместе с будущей мамой будет заниматься и будущий папа. Его присутствие может сильно облегчить боль во время схваток, если он выучит специальные приемы точечного массажа. Создание уютной обстановки, выбор хорошего роддома тоже играет огромную роль. Если вы проведете период схваток в теплой ванне и в свободной позе, то вам никогда не понадобится искусственное обезболивание родов.

Приехать в роддом со схватками на «скорой», необследованной, лежать на спине под капельницей весь период схваток, требовать у врача анестезии – верный путь получить родовую травму у младенца. Увы, к сожалению, больше половины родов у нас происходят именно так.
Что может сделать остеопат для предотвращения родовых травм
Остеопатия – это методика гармонизации нашего тела. Особенно важна гармония в период беременности и подготовки к родам. Опытный остеопат легко находит у будущей мамы слабые места в организме, дисфункции, которые могут дискоординировать родовую деятельность. Такие отклонения, как смещение крестца, копчика, тазовых костей, позвонков – легко могут послужить причиной затрудненного прохождения плода по родовым путям, что приведет к родовой травме. Устраняя гипертонус мышц тазового дна, врач обеспечивает наиболее легкое рождение головки плода и одновременно уменьшает риск травм для матери.
Остеопатические методы работы с беременными отработаны годами успешной практики:
- Исправление положения тазовых костей – делает легким продвижение ребенка по родовым путям.
- Придание правильного положения плоду в матке – исключает экстренные ситуации в родах, различные ущемления, которые затягивают процесс родов и могут вызвать острую гипоксию.
- Переворот ребенка из тазового в головное предлежание – в несколько раз уменьшает риск травматизма, связанного с повреждением шеи.
- Уменьшение тонуса матки – устраняет риск бурных и стремительных родов, при которых почти всегда происходит травма.
- Расслабление мышц тазового дна – особенно это важно для первородящих.
- Улучшение состояния внутренних органов – меньше риск осложнений беременности и гестоза, а значит медицинских интервенций и родовых травм.
Все наши пациентки, будущие мамы, после приема ощущают значительное улучшение самочувствия: лучше работают внутренние органы, кишечник, почки, нервная система. Положительные изменения происходят даже в настроении и эмоциональной сфере, а положительный настрой – главный залог благополучных родов.
Кроме того остеопатия у беременных позволяет:
- Снять боль в пояснице.
- Нормализовать тонус и предотвратить угрозу прерывания.
- Исправить положение почек при нефроптозе беременных.
- Уменьшить проявления варикоза.
- И многое другое.
Не ждите появления внутричерепной родовой травмы у вашего малыша. Гораздо больше сил требуется, чтобы вылечить ее последствия, чем предотвратить. Остеопатия сильна в профилактике болезней, поскольку может обнаружить даже незначительные отклонения здоровья и нормализовать их. Чем раньше будущая мама обратится к остеопату, тем больше шансов избежать родовых травм у малышей.
Автор статьи: Почебуг Галина Николаевна











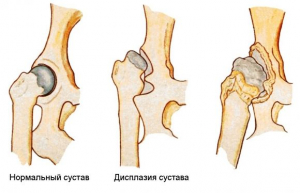

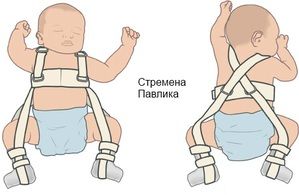 Стремена Павлика – ортопедическое средство, применяемое в более тяжелых случаях, когда более мягкими методами не удается достичь эффекта. Использовать их имеет смысл только до 6 месяцев, время ношения составляет полтора – два месяца.
Стремена Павлика – ортопедическое средство, применяемое в более тяжелых случаях, когда более мягкими методами не удается достичь эффекта. Использовать их имеет смысл только до 6 месяцев, время ношения составляет полтора – два месяца.
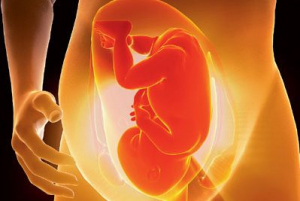
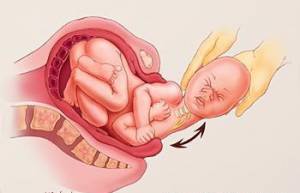
 По механизму возникновения родовые травмы можно разделить на механические и гипоксические. Первые происходят из-за явных механических препятствий в родах: несоответсвие размеров головки и родовых путей, неправильное положение плода, ущемление его частей в родовом канале, травматичные акушерские пособия, экстракция плода щипцами и т.д.
По механизму возникновения родовые травмы можно разделить на механические и гипоксические. Первые происходят из-за явных механических препятствий в родах: несоответсвие размеров головки и родовых путей, неправильное положение плода, ущемление его частей в родовом канале, травматичные акушерские пособия, экстракция плода щипцами и т.д. Основная задача остеопата в подготовке будущей мамы к родам состоит в том, чтобы создать гармонию и механически сбалансировать тело беременной. Это относится к тазовым костям, позвоночнику, внутренним органам, а также нервной системе. Роды у хорошо подготовленных будущих мам в этом случае проходят без каких-либо осложнений и с минимумом сторонних вмешательств в этот отлаженный природой механизм.
Основная задача остеопата в подготовке будущей мамы к родам состоит в том, чтобы создать гармонию и механически сбалансировать тело беременной. Это относится к тазовым костям, позвоночнику, внутренним органам, а также нервной системе. Роды у хорошо подготовленных будущих мам в этом случае проходят без каких-либо осложнений и с минимумом сторонних вмешательств в этот отлаженный природой механизм.



